Übersicht
Live Fussball
Ligen
Übersicht
Live Wintersport
Resultate und Wertungen FIS
Resultate und Wertungen IBU
Übersicht
Live Eishockey
Resultate und Tabelle
Übersicht
Live Tennis
Turniere
Resultate
Übersicht
Live Motorsport
Rennen und Wertungen
Dienste
blue news – social media
Swisscom
- Sport
- Live & Resultate
- Fussball
- Fussball-Videos
- Fussball Frauen
- Ski
- Hockey
- Tennis
- Motorsport
- Weitere
- Sport im TV
- Fussball
- Super League
- Challenge League
- Champions League
- Fussball Frauen
- Bundesliga
- Premier League
- Serie A
- LaLiga
- Ligue 1
- Europa League
- Conference League
- Videos
Interview Lebensende – künstlicher Tiefschlaf kann «extrem hilfreich» sein
Von Jürg Wiler
5.8.2019
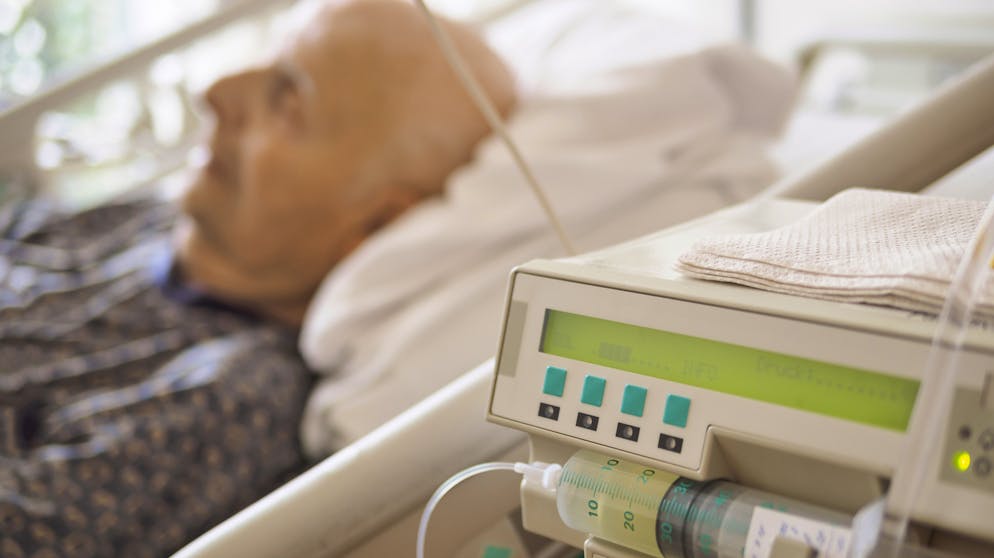
In der Schweiz ist fast jeder vierte Mensch an seinem Lebensende nicht bei Bewusstsein, sondern in einem künstlichen Tiefschlaf. Tendenz steigend. Was ist bei der terminalen Sedierung zu beachten? Welche Fragen stellen sich dabei? Facharzt Georg Bosshard gibt Auskunft.
In der Schweiz passieren rund drei Viertel aller Todesfälle nicht plötzlich oder unerwartet. Ein Grund ist: Die Hochleistungsmedizin vermag die Menschen länger am Leben zu erhalten.
Mit den Lebensjahren steigt aber auch die Wahrscheinlichkeit von tödlichen Krankheiten. Sterbenden ermöglichen zum Beispiel stark beruhigende Medikamente, in Ruhe zu gehen. In den vergangenen Jahren haben sich Beteiligte häufiger für eine Sedierung am Lebensende entschieden.
Rund jeder vierte Sterbende erlebt den Tod heute nicht bewusst, sondern im Tiefschlaf – vor rund 18 Jahren war es noch jeder zwanzigste gewesen. Das haben verschiedene Studien der Universitäten Zürich und Genf ergeben.
Studienautor Georg Bosshard – er ist Facharzt für Allgemeine Innere Medizin, speziell Geriatrie, Privatdozent der Universität Zürich für Klinische Ethik sowie Mitglied der Exit-Ethikkommission – hat anonyme Angaben von Ärzten ausgewertet, welche diese Technik anwenden.
Herr Bosshard, wann ist es angebracht, einen sterbenden Menschen in den Tiefschlaf zu versetzen?
Zwei Aspekte sind relevant. Erstens: Möchte die betroffene Person das? Wenn sie es nicht ausdrücklich sagen kann, dann muss es zumindest sehr starke Hinweise darauf geben, dass sie es will. Es zählt also der ausdrückliche oder mutmassliche Wille. Zweitens: Sind die medizinischen Bedingungen so, dass es richtig ist, diesen Schritt zu machen?
Wo genau liegt die Grenze?
Die klassische Indikation für eine terminale Sedierung liegt dann vor, wenn medizinische Symptome am Lebensende bestehen, die man auf einem anderen «normalen» Weg nicht mehr in den Griff bekommt. Es sind dies insbesondere Schmerzen, Atemnot und Unruhe.

Allein wegen starker Schmerzen wird selten sediert.
Richtig. Schmerz ist ein häufiges Symptom, das man aber in sehr vielen Fällen gut therapieren kann. Jedoch kann vor allem Unruhe schwierig behandelbar sein. Hier rutscht man häufig in eine Sedierung rein. Mit anderen Worten: Man wendet anfänglich bei einer leichten Unruhe genau die gleichen Schlaf- und Beruhigungsmittel an wie bei einer Sedierung, einfach in tiefer Dosierung – zwei Tage später kann man sich jedoch plötzlich in einer Situation befinden, welche die Definition einer terminalen Sedierung erfüllt, also das «kontinuierliche Versetzen in einen Tiefschlaf bis zum Tod». Und dann kann man den Patienten nicht mehr fragen, weil er nicht mehr kommunizieren kann. Das kommt bei Verwirrtheit oder eben bei Unruhe häufig vor.
Was ist bei der terminalen Sedierung am Lebensende grundsätzlich zu beachten?
Gemäss ärztlichen Richtlinien ist zentral: die (mutmassliche) Zustimmung des Patienten, keine alternative Option, ein Lebensendzustand, bei dem der Patient eine Prognose von wenigen Stunden bis wenigen Tagen hat. Zudem muss in einem Protokoll festgehalten werden, weshalb, wie lange und mit welchen Substanzen sediert wird, wen man in die Entscheidung einbezogen hat und dass die Sedierung sachgemäss durchgeführt wurde.
Werden terminale Sedierungen vor allem auf Palliativstationen gemacht?
In einer unserer Studien konnten wir aufzeigen, dass vier von fünf terminalen Sedierungen nicht auf einer Palliativstation stattfinden: Zwei Sedierungen werden im Spital, zwei im Pflegeheim und nur eine auf einer Palliativstation gemacht. Das ist wichtig. Palliativmediziner kennen die Thematik in- und auswendig, und die Mitarbeitenden auf einer Palliativstation sind über die Leitlinien orientiert. Aber wenn jemand zum Beispiel in der Urologieabteilung in einem Spital im Sterben liegt, kann es noch sein wie vor 30 Jahren: Ein Assistenzarzt, der vielleicht noch nie einen Sterbenden betreut hat, ruft den Oberarzt an, welcher hier allenfalls wenig Erfahrung hat und Substanzen verordnet, die von der Art oder der Dosierung her nicht angemessen sind. Über terminale Sedierung sollte man also nicht nur in Palliativstationen sprechen, sondern vermehrt auch in anderen Abteilungen von Spitälern und Pflegeheimen.
Was ist weiter entscheidend?
Um eine gute terminale Sedierung zum Beispiel in einem Pflegeheim machen zu können, muss der Arzt respektive das Ärzteteam während 24 Stunden erreichbar sein und den Patienten kennen. Man kann nicht am Montagmorgen um 10 Uhr eine Sedierung beginnen und dann um 17 Uhr nicht mehr erreichbar sein. Denn falls es in der Nacht um 2 Uhr Schwierigkeiten gibt, muss ein Notfallarzt aufgeboten werden, welcher die genaue Indikation nicht kennt. Dann wird es schwierig. Kurz: Eine terminale Sedierung soll nur in einem guten Versorgungskontext gemacht werden.
Wie beurteilen Sie persönlich die Sedierung am Lebensende?
Diese Massnahme ist manchmal extrem hilfreich. Oder anders ausgedrückt: Es gibt Fälle, wo es tragisch wäre, wenn es sie nicht gäbe. Als Arzt komme ich häufig in schwierige Situationen. Dann ist es für mich wertvoll zu wissen, dass es diese Option gibt, wenn wirklich alle Stricke reissen …
… können Sie ein konkretes Beispiel geben?
Vor einem halben Jahr betreute ich in einem Pflegeheim einen Patienten, der ein lokal metastasierendes Analkarzinom hatte. Der Tumor wucherte zwischen den Beinen, der Patient war «aus-bestrahlt» und «aus-chemotherapiert». Die Situation war prekär, denn die unteren Körperöffnungen schlossen sich langsam. Da der Tumor immer weiter wuchs, waren die Betreuungspersonen natürlich in grosser Sorge, was in ein, zwei Monaten sein würde. Die Ultima Ratio war dann die terminale Sedierung. Doch da diese im konkreten Fall mit Dormicum in einer hohen Dosierung ganz schwierig zu handhaben war, mussten wir den Patienten zur Weiterführung der Sedierung ins Unispital verlegen. Ich wüsste wirklich nicht, wie man diese Symptome sonst hätte lindern können.
Besteht ein Risiko, dass Sedierungen nicht fachgerecht gemacht werden?
Ja. Eine Studie zeigt, dass hier ein Risiko besteht. So gibt es noch eine beträchtliche Zahl von Ärzten und Pflegepersonen, die mit Morphium sedieren. Das ist immer noch recht verbreitet. Aber wenn man Morphium zur Sedierung einsetzt, hat das oft Nebenwirkungen. Patienten in den letzten Lebenstagen trinken oftmals nicht mehr. Ohne Flüssigkeiten können aber die Nieren Morphium nicht mehr abbauen. In dieser Situation kann es leicht zu einer Morphium-Vergiftung kommen, die sich tpyischerweise durch Zuckungen äussert. Oftmals passiert nun der Fehler, dass man gegen die Zuckungen noch höher Dosierungen von Morphium verarbreicht, statt dieses zu reduzieren.
Statistisch betrachtet steigt die Zahl der Sedierungen. Welches sind die Gründe dafür?
Zum einen wird diese Technik bereits häufig angewandt. Mindestens so stark ist aber auch der Effekt, dass man heute mehr darüber spricht und es mehr wahrnimmt. Als ich vor 30 Jahren noch Assistenzarzt war, gab es den «Cocktail lytique», damals ein Gemisch unter anderem aus einer morphiumartigen Substanz und einem starken Beruhigungsmittel. Wenn ein Patient am Sterben war, rief der Assistenzarzt den Oberarzt an und dieser sagte: «Jetzt ist es Zeit für den ‚Cocktail lytique‘!» Das erfüllte die Definition der Sedierung. Es bestand einfach ein anderer Kontext dazu.
Laut Untersuchungen werden in der Schweiz im Vergleich zum Ausland mehr Menschen am Lebensende sediert.
Vor ein paar Jahren gab es tatsächlich einen Unterschied. Doch ich bin überzeugt, dass – wenn man heute mit den gleichen Methoden untersuchen würde – die Zahlen im Ausland auch höher liegen würden. Gerade in katholischen und südlichen Ländern wie Italien und Spanien, wo man der Suizidhilfe gegenüber extrem kritisch ist, wird relativ häufig sediert. Ein kultureller Unterschied ist, dass man in diesen Ländern die terminale Sedierung oft so durchführt, dass man gleichzeitig künstliche Ernährung und Flüssigkeit verabreicht. Dort gilt: Man darf den Menschen nicht Essen und Trinken vorenthalten. Bei uns in den nördlichen Ländern werden bei der terminalen Sedierung meist Ernährung und Flüssigkeit gestoppt. Das sind kulturelle Muster, und es lässt sich nicht das eine als gut und das andere als schlecht bezeichnen.
«Ich fände es falsch, die terminale Sedierung dazu zu missbrauchen, um die Debatte um die Suizidhilfe zu verhindern.»
Besteht die Gefahr, dass Sedierungen gemacht werden, um für Angehörige und Pflegende die Situation zu erleichtern?
Ja, wobei das auch für andere Lebensend-Entscheidungen gilt. Diese fällt man ja nicht nur für die Patienten. Hin und wieder muss man auch etwas für die Angehörigen tun. Zum Beispiel dann, wenn ein Patient am Sterben ist und vielleicht noch ein oder zwei Tage zu leben hat. Als Arzt kann ich nicht mehr mit ihm sprechen und gehe davon aus, dass er keinen Durst hat. Angehörige aus einem südländischen Kontext sind jedoch oft überzeugt, der Vater sei durstig, und sie wollen eine Infusion. Dann, so glaube ich, schadet die Flüssigkeitsinfusion dem Sterbenden nicht. Wenn wir diese hingegen nicht verabreichen würden, hinterlassen wir Angehörige, die noch jahrelang das Gefühl haben, man habe den Vater verdursten lassen. Juristisch sind wir für den Patienten und nicht für die Angehörigen da. Aber faktisch sind wir – nicht zuletzt bei Demenz – sehr stark für die Angehörigen da, manchmal sogar mehr als für die Patienten.
Die Grenze zwischen terminaler Sedierung und Suizidhilfe scheint schmal …
Es gibt viele Fälle von terminaler Sedierung, bei denen die Grenze klar ist. Aber es gibt auch solche, wo die Grenze sehr schmal wird. Gerade dann, wenn der Patient nicht im Sterben liegt. Ohne Ernährung und Flüssigkeit lebt kein Mensch länger als eine Woche. Wenn aber ein Patient eine Lebenserwartung von eventuell noch mehreren Wochen oder gar Monaten hätte, befindet man sich mit der terminalen Sedierung an der Grenze zur aktiven Sterbehilfe, die ja in der Schweiz verboten ist.
Geht es also bei der Suizidhilfe um Massnahmen, die das Leben verkürzen, bei der terminalen Sedierung dagegen nicht?
Ein Palliativmediziner wird in der Regel darauf hinweisen, dass die terminale Sedierung keine Form von Sterbehilfe ist, weil sie das Leben nicht verkürzt. Das mag zwar meist zutreffend sein, die terminale Sedierung ist ethisch aber dennoch ein schwerwiegender Entscheid, selbst wenn sie das Leben nicht verkürzt. Denn aus Sicht des Patienten liegt es doch sehr nahe beieinander, ob man heute um 16 Uhr sein Leben mit Exit beendet oder aber terminal sediert wird und nie mehr aufwacht. Dazu kommt, dass es immer wieder Patienten gibt, bei denen die terminale Sedierung doch lebensverkürzend wirkt; nämlich dann, wenn ihre Lebenserwartung ohne Sedierung eindeutig mehr als nur einige wenige Tage betragen hätte und man mit der Sedierung gleichzeitig die künstliche Ernährung und Flüssigkeit stoppt. Grundsätzlich betrachte aber auch ich die terminale Sedierung nicht als eine Form von Sterbehilfe im engeren Sinne, sondern als eine eigene Form einer medizinischen Entscheidung am Lebensende.
Über Suizidhilfe wird in der Bevölkerung oft gesprochen, über Sedierung wenig. Weshalb?
Lange hat man nicht über Sedierung gesprochen. Vielmehr ging es um passive, indirekte und aktive Sterbehilfe sowie um Suizidhilfe. Zwei andere Formen von Lebensend-Entscheidungen, die terminale Sedierung und das jetzt aufkommende Thema Sterbefasten, waren lange nicht auf dem Radar. In letzter Zeit spricht man zumindest in Fachkreisen viel über die Sedierung. Wird man in Zukunft auch öffentlich mehr über dieses Thema diskutieren? Wir in der Schweiz sind in der glücklichen Lage, dass wir am Lebensende verschiedene Auswege haben. Die Diskussion über terminale Sedierung verläuft jedoch ganz anders in Staaten, welche die Suizidhilfe und die aktive Sterbehilfe nicht erlauben. In Deutschland oder Frankreich ist die Suizidhilfe faktisch verunmöglicht. Hier rückt die terminale Sedierung als einzige Alternative ins Rampenlicht. So gibt es Stimmen, welche diesen Weg als eigentliche «Lösung» betrachten. Sie argumentieren, die aktive Sterbehilfe und die Suizidhilfe könne verhindert werden, wenn man sich der terminalen Sedierung öffne. Ich finde das keine gute Idee.
Weshalb?
Die terminale Sedierung sollte wirklich nur am Lebensende in solchen Fällen stattfinden, bei denen die Symptome nicht mehr behandelbar sind. Hingegen finde ich richtig, dass man die Suizidhilfe viel breiter zulässt. Ein Sterbewilliger muss nicht in der Situation sein, dass seine Atemnot nicht mehr behandelt werden kann, damit er sich mit Hilfe von Exit das Leben nehmen darf. Hier geht es mehr um Autonomie als um Vermeiden von unmittelbarem Leiden. Beides ist gut und wichtig. Ich fände es falsch, die terminale Sedierung dazu zu missbrauchen, um die ganze Debatte rund um die Suizidhilfe zu verhindern.
Das Interview mit Georg Bosshard erschienen zuerst im Magazin der Sterbeorganisation Exit.

Evakuierungsaktion bei der Seilbahn Lungern-Turren in Lungern im Kanton Obwalden: Wegen einer technischen Panne mussten rund 27 Personen mit dem Helikopter gerettet werden.
Bild: KEYSTONE

Zu zweit durch dick und dünn – und durch heiss und eiskalt: Dieses Liebespaar sprang am Valentinstag in Hamburg ins kalte Wasser.
Bild: Georg Wendt/dpa

Fasnächtliche und farbenfrohe Puppen zieren das Dorf Seelisberg im Kanton Uri über die Fasnachtstage. Die Fasnacht 2021 ist im Kanton Uri aufgrund der Corona-Ppandemie praktisch verboten, es duerfen maximal nur 5 Personen unterwegs sein, aber als einer der wenigen Kantone ist in Uri das Spielen von Musikinstrumenten erlaubt. (13.02.2021)
Bild: KEYSTONE/Urs Flueeler

Die Pandabären-Geschwister Paule (r) und Pit (l) spielen in ihrem Gehege im Zoo Berlin im Schnee. (13.02.2021)
Bild: Kira Hofmann/dpa-Zentralbild/dpa

Halb Euroopa friert. Diese Heidschnucken in Braunschweig jedoch lassen sich von den frostigen Temperaturen nicht beeindrucken. (13.02.2021)
Bild: Stefan Jaitner/dpa

Sahara-Sand färbt Schnee und Himmel orange im Skigebiet Anzère in der Schweiz.
Bild: Keystone/Laurent Gillieron

Menschen drängen sich in der Einkaufsstrasse Via del Corso in Rom nachdem die Corona-Massnahmen gelockert wurden.
Bild: Cecilia Fabiano/dpa

Irgendwo dort versteckt sich die A7: Nahe Hannover herrscht dichtes Schneetreiben auf der Autobahn.
Bild: Julian Stratenschulte/dpa

Eine Replik der Saffa-Schnecke fotografiert vor der Schweizer Nationalbank während einer Jubiläumsaktion organisiert von Bern Welcome, zu 50 Jahren Frauenstimm- und -wahlrecht. (06.02.2021)
Bild: Anthony Anex/Keystone

Ein Porträt von Elisabeth Vischer-Alioth wartet darauf, an eine Hauswand geklebt zu werden, während der Vorbereitungen zur Ausstellung «Hommage 2021: Porträts von mutigen Frauen in der Berner Altstadt». (06.02.2021)
Bild: Anthony Anex/Keystone

Abgeschirmte Speisekuppel. So geht es auch. Im israelischen Jerusalem speisen Restaurantbesucher abgeschirmt von anderen Gästen in einer Kuppel. Israel plant trotz anhaltend hoher Infektionszahlen erste Lockerungen einleiten. (06.02.2021)
Bild: Muammar Awad/XinHua/dpa

Ein überfluteter Platz beim Flussufer in Saint-Ursanne. Der Fluss Doubs trat nach starken Regenfällen über die Ufer. (31.1.2021)
Bild: Keystone

Während einer Demonstration gegen die Inhaftierung von Kremlkritiker Nawalny führen russische Polizisten einen Mann ab. (31.1.2021)
Bild: Aleksander Khitrov/AP/dpa

Imposante Kulisse: In Los Angeles können sich die Menschen unter anderem auf dem Parkplatz des Dodger Stadium gegen Corona impfen lassen. (31.1.2021)
Bild: Damian Dovarganes/AP/dpa

Mehr als zwei Kilometer durch den eiskalten Bodensee: Der Extremschwimmer Paul Bieber hat mit seinem Versuch den deutschen Rekord im Distanz-Eisschwimmen gebrochen. Der 37-Jährige schwamm bei unter fünf Grad Wassertemperatur 2210 Meter weit. 43,03 Minuten brauchte er dafür. (30.1.2021)
Bild: Felix Kästle/dpa

Gleich zwei Mal binnen 48 Stunden gab es in Raron im Kanton Wallis infolge der Schlechtwettersituation in den letzten Tagen Felsstürze. (30.1.2021)
Bild: KEYSTONE/Laurent Gillieron

Vor einem pittoresken Wolkenhimmel zeigt Max Ross auf einer Slackline im Hillcrest Park im kalifornischen Fullerton sein Können. (30.1.2021)
Bild: Mark Rightmire/The Orange County Register/dpa

Ein internationales Forscherteam hat auf Madagaskar eine neue Chamäleonart entdeckt, bei der das Männchen lediglich 13,5 Millimeter lang ist. Obwohl das männliche Tier das kleinste unter rund 11‘050 Reptilienarten ist, verfügt es in Relation zur Körpergrösse über die die grössten Genitalien. Der Grund: Eine erfolgreiche Paarung mit den bedeutend grösseren Weibchen wäre sonst nicht möglich. (28.1.2021)
Bild: Frank Glaw/SNSB-ZSM/dpa

Und dann hatte Hamburg eine Mülldeponie mehr: Im Stadtteil Norderstedt der Hansestadt türmt sich in einem Gewerbegebiet bis zu sechs Meter Müll wie Bauschutt, Teerpappe, Dämmstoffe, Asbest und anderes. Der Unternehmer, der dort bestimmte Stoffe nur zwischenlagern durfte, ist verschwunden. Die Staatsanwaltschaft sucht nun nach ihm. (27.1.2021)
Bild: Christian Charisius/dpa

«Minor Canyon»: Schwere Regenfälle haben im kalifornischen Monterey County zu Schlammlawinen, Überschwemmungen und zu dieser beeindruckenden Mini-Schlucht geführt. (28.1.2021)
Bild: Noah Berger/AP/dpa

Gedenken: Die New Yorker Verkehrsbetriebe ehren 136 Mitarbeiter, die am Coronavirus gestorben sind, mit einer digitalen Gedenkstätte an 107 U-Bahn-Stationen – wie hier in der Moynihan Train Hall im New Yorker Stadtteil Manhattan. (29.1.2021)
Bild: John Minchillo/AP/dpa

Schlange an der Notaufnahme: Rettungssanitäter warten vor dem Santa Maria Krankenhaus in Lissabon, um Covid-19-Patienten zu übergeben. Portugal gehört momentan zu den Ländern mit den weltweit höchsten Neuinfektionszahlen im Verhältnis zur Einwohnerzahl. (28.1.2021)
Bild: Armando Franca/AP/dpa

Feuer an der Tankstelle: Die deutsche Rastanlage Hunsrück Ost an der Autobahn A61 ist einer nur knapp einer Katastrophe entgangen, nachdem hier ein Kleintransporter beim Betanken in Vollbrand geriet. Erst die Feuerwehr konnte das Feuer löschen – zuvor hatte der Kassier allerdings richtig reagiert und per Notschalter die ganze Tankanlage ausser Betrieb genommen. (28.1.2021)
Bild: Keystone

Strand ohne Leben: Ein Bademeister arbeitet am leeren Strand von Palma auf Mallorca. Derzeit gibt es Corona-bedingt kaum Touristen auf der Ferieninsel. (28.1.2021)
Bild: Mar Granel Palou/dpa

Da kann man auch grosse Augen machen: Auf einer österreichischen Landstrasse ist eine Waldohreule mit einem Auto zusammengestossen. Der Vogel überstand den Crash mit dem Bruch eines Flügels und wird derzeit auf einer Greifvogelstation aufgepäppelt. (28.1.2021)
Bild: APA/Keystone

Phantompatienten: An der Universität Leipzig warten Dummys mit einem Metallkopf, in den künstliche Gebisse hineingeschraubt werden können, auf Zahnmedizinstudenten. (28.1.2021)
Bild: Jan Woitas/dpa-Zentralbild/dpa

Winston hat das Coronavirus besiegt: Der Gorilla erholt sich im Zoo von San Diego nach einer umfangreichen medikamentösen Behandlung von einem schweren Verlauf seiner Corona-Infektion. Bei dem 48-jährigen Silberrücken Winston waren im Zuge der Infektion eine Lungenentzündung und Herzprobleme aufgetreten. Er wurde daraufhin mit einer Antikörper-Therapie, Herzmedikamenten und Antibiotika behandelt. (26.1.2021)
Bild: Ken Bohn/San Diego Zoo Global/dpa

Auf glühenden Kohlen: Ein Mann produziert im Gaza-Streifen beim dort grössten Produzenten Holzkohle. Als bestes und teuerstes Holz für diesen Zweck gilt das von Zitrusbäumen, aber auch das von Olivenbäumen wird gerne verwendet. (26.1.2021)
Bild: Keystone

Von Ruhe auf einer Parkbank kann hier nicht die Rede sein: Möwen und Tauben schwirren und fliegen um eine Frau in Tokio umher. (26.1.2021)
Bild: Eugene Hoshiko/AP/dpa

Schnack beim Snack: Fischer Willy Rivas scherzt im peruanischen Lima mit einem Freund beim Essen in der Fischerbucht in Chorrillos. (26.1.2021)
Bild: Rodrigo Abd/AP/dpa

Banger Blick zum Horizont: Ein freiwilliger Helfer benutzt sein Walkie-Talkie, während er den Vulkan Mount Merapi während einer Eruption überwacht. Der Vulkan, der als einer der gefährlichsten der Welt gilt, ist erneut ausgebrochen und spukte mehrere Stunden glühende Asche und Gestein. (27.1.2021)
Bild: Slamet Riyadi/AP/dpa

Stausee verkommt zu «fliessenden Müllhalde: Ein Mann geht an Tonnen von Müll vorbei, die am Fusse des Wasserkraftwerks am Potpecko-Stausee in Serbien schwimmen. Vor allem Plastikabfälle gelangen durch Nebenflüsse in den Stausee und sammeln sich hier an. Eine serbische Zeitung schrieb bereits von einer «fliessenden Müllhalde». (26.1.2021)
Bild: Darko Vojinovic/AP/dpa

Dickschädeltest: Stirn an Stirn messen zwei Rinder im deutschen Naturschutzgebiet Boberger Niederung ihre Kräfte. (25.1.2021)
Bild: Daniel Bockwoldt/dpa

Nasskaltes Ende: Zwischen Frauenfeld und Matzingen ist eine 33-jährige Wagenlenkerin bei Glatteis von der Strasse abgekommen und im Murgkanal gelandet. Die Frau wurde mit leichten Verletzungen ins Spital gebracht. (26.1.2021)
Bild: Kapo TG

Opfer der Zerstörungswut: Ein Mann räumt in einem Fast-Food-Restaurant in Rotterdam auf. Die Niederlande sind erneut von sogenannten Corona-Krawallen erfasst worden. Hunderte gewaltbereite Jugendliche hatten nach Polizeiangaben in mehreren Städten randaliert und dabei auch die Polizei angegriffen. (25.1.2021)
Bild: Peter Dejong/AP/dpa

Auf den Hund gekommen: Vierbeiner der Indian Railway Protection Force zeigen anlässlich des indischen Nationalfeiertags ihre Kunststückchen.
Bild: KEYSTONE

Galionsfigur mit Kettensäge: Im ungarischen Szilvásvárad streckt sich ein Feuerwehrmann auf dem Dach eines Zugs, um einen Ast abzusägen, der unter der Schneelast heruntergebrochen ist und die Bahnstrecke blockiert. (25.1.2021)
Bild: Keystone

Und sie tun es immer noch: In Rio De Janeiro tummeln sich grosse Menschenmengen auf engem Raum am Strand von Ipanema in Rio de Janeiro. Und das obwohl Brasilien nach wie vor sehr hohe Corona-Fallzahlen hat.
Bild: Bruna Prado/AP/dpa

Himmlische Hilfe: Feuerwehrfrau Tegan Rayner von der Belair Brigade CFS freut sich über den Regen, während sie nach Löscharbeiten der Buschbrände in Cherry Gardens in der Nähe von Adelaide, Australien, steht. (25.1.2021)
Bild: Brenton Edwards/ADELAIDE ADVERTISER/AAP/dpa

Winterfest: Stammrosen sind im Rosenpark Dräger in Steinfurth, Deutschland, mit Folie kältesicher verpackt. (25.1.2021)
Bild: KEYSTONE